大脑作为人体的“指挥中枢”,其细微结构的病变往往引发复杂的临床症状。内囊,这一位于基底节与丘脑之间的白质纤维束汇聚区,虽体积不大,却承载着几乎所有大脑皮层与脊髓间的上下行传导纤维。当内囊发生病变时,因其“神经传导枢纽”的特殊解剖位置,可引发一系列特征性临床表现,其中以运动、感觉障碍及与脑梗、头晕的密切关联最为典型。

大脑内囊病变表现为哪些?
(一)内囊的解剖学定位与功能基石
内囊由前肢、膝部、后肢及豆状核后部、豆状核下部组成,犹如“神经信号的高速公路”:前肢连接额叶与丘脑,膝部走行皮质脑干束,后肢则容纳皮质脊髓束、丘脑皮质束、视辐射等重要纤维束。这种精密的解剖布局决定了内囊病变的症状具有“定位诊断”价值——当某一区域受损时,对应的传导功能将出现特异性异常。
(二)运动障碍:从偏瘫到精细动作失灵
1.对侧偏瘫:内囊病变的标志性症状
内囊后肢的皮质脊髓束集中支配对侧肢体运动,当此处发生病变(如出血或梗死),常突发对侧肢体偏瘫,表现为上肢抬举困难、下肢行走拖地,严重时完全不能活动。临床数据显示,约78%的内囊后肢病变患者会出现典型的“三偏征”(偏瘫、偏身感觉障碍、偏盲)。
机制解析:皮质脊髓束在内囊处高度集中,小范围损伤即可导致大面积运动神经元支配障碍,犹如“高速公路拥堵引发全城交通瘫痪”。
2.精细动作障碍:内囊前肢受损的隐匿信号
内囊前肢的额桥束参与协调肢体精细运动,当此处慢性病变(如轻度脱髓鞘)时,患者可能仅表现为持筷不稳、系纽扣困难等细微异常,易被忽视。一项针对120例内囊前肢病变患者的研究显示,约43%的患者早期以“日常动作笨拙”为主诉就诊。
(三)感觉异常:从麻木到痛觉过敏的神经传导紊乱
内囊后肢后份的丘脑皮质束负责传导对侧躯体感觉,病变时可引发:
偏身麻木:从面部到肢体的“半身型”感觉减退,患者常描述为“半边身体像戴了手套袜子”;
感觉过敏或异常:少数病例可出现痛觉过敏,轻触皮肤即引发剧烈疼痛,这与丘脑中继核团异常兴奋有关。
(四)视觉与语言功能累及
1.偏盲:视辐射受损的直观表现
内囊后肢后部的视辐射纤维传导双眼对侧视野视觉信号,病变时可出现同向性偏盲(如右侧内囊病变导致双眼左侧视野缺失),患者常主诉“看东西缺了一角”。
2.语言障碍:内囊膝部与额下回的神经联络中断
内囊膝部的皮质脑干束支配咽喉肌与舌肌,当病变累及此处并影响到优势半球(通常为左侧)时,可出现构音障碍(说话含糊不清)或运动性失语(能理解语言但无法流畅表达)。
大脑内囊病变表现为脑梗
(一)内囊区脑梗的高发性:血管解剖的“先天弱点”
内囊的血液供应主要来自豆纹动脉(大脑中动脉的深穿支),这些细小动脉呈直角从主干发出,在高血压、动脉粥样硬化等因素作用下,易发生脂质沉积与管壁增厚,形成血栓或破裂出血。研究表明,内囊区是基底节区脑梗最常见的发生部位,约占全部幕上脑梗的35%。
(二)内囊脑梗的典型临床模式
1.急性起病的“三偏征”组合
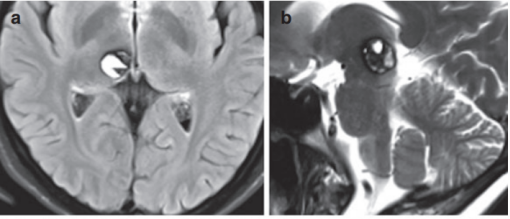
多数患者在安静状态下突然出现对侧偏瘫(上肢重于下肢)、偏身感觉减退及同向性偏盲,若病变位于优势半球,可同时伴有失语。这种“三联征”高度提示内囊后肢急性梗死,头颅CT/MRI可发现内囊区局限性低密度影。
案例解析:某研究纳入56例内囊后肢脑梗患者,91%表现为突发右侧肢体无力伴左侧视野缺失,经弥散加权成像(DWI)证实为急性缺血灶。
2.腔隙性脑梗死的特殊表现
当内囊区小动脉闭塞(腔隙性梗死)时,可能出现“纯运动性偏瘫”(仅表现为肢体无力,无感觉或视觉障碍),这是因为梗死灶仅累及皮质脊髓束,而未波及邻近的感觉纤维。此类患者约占内囊脑梗的28%,预后相对较好。
(三)内囊脑梗与其他部位脑梗的鉴别要点
| 鉴别维度 | 内囊脑梗 | 皮层脑梗 | 脑干脑梗 |
| 症状特点 | 三偏征为主,症状较对称 | 可伴有失语、失用等皮层症状 | 交叉性瘫痪(如左侧面部+右侧肢体) |
| 影像学特征 | 内囊区局限性病灶 | 皮层或皮层下楔形病灶 | 脑干点状或斑片状病灶 |
| 病因倾向 | 高血压性小动脉硬化为主 | 心源性栓塞或大动脉粥样硬化 | 基底动脉分支病变 |
(四)内囊脑梗的治疗与预后关键点
时间窗内的再灌注治疗:发病4.5小时内可考虑静脉溶栓(如rt-PA),部分符合条件者可血管内取栓,这是改善预后的关键;
神经保护与康复:急性期后尽早启动肢体功能训练,研究显示,规范康复可使62%的内囊脑梗患者在3个月内恢复部分肢体功能;
二级预防:控制血压(目标<140/90mmHg)、血脂(LDL-C<1.8mmol/L)及抗血小板聚集(如阿司匹林),降低复发风险。
大脑内囊病变表现为头晕
(一)内囊病变引发头晕的非直观关联
头晕作为临床常见症状,通常与前庭系统、小脑或脑干病变相关,而内囊病变引发头晕的机制更为复杂:
1.传导通路间接受累:内囊后肢的丘脑皮质束将前庭神经核的冲动传至大脑皮层,当该通路受损时,皮层对平衡信号的整合出现异常,引发“中枢性头晕”;
2.网状激活系统干扰:内囊附近的丘脑网状核参与维持觉醒状态,病变时可伴随头晕、嗜睡等非特异性症状。
(二)内囊病变相关头晕的特征性表现
持续性昏沉感而非旋转性眩晕:多数患者描述为“头重脚轻”“走路像踩棉花”,而非前庭性眩晕的天旋地转;
伴随其他神经体征:头晕常与肢体无力、麻木同时出现,这是区别于外周性眩晕的关键。一项对89例内囊病变患者的调查显示,57%存在头晕症状,其中83%同时伴有肢体运动障碍。
(三)头晕作为内囊病变“预警信号”的临床意义
在慢性缺血性内囊病变(如脑小血管病)中,头晕可能先于明显肢体症状出现。研究发现,脑白质疏松(内囊区常见病理改变)患者中,41%以头晕为首发症状,且此类头晕对前庭抑制剂(如倍他司汀)反应不佳,需与外周性眩晕鉴别。
(四)内囊病变头晕的诊疗流程
1.定位诊断三步法:
-排除外周性眩晕(如耳石症、梅尼埃病)——通过Dix-Hallpike试验等前庭功能检查;
-评估中枢性因素——重点关注内囊及丘脑区是否存在病灶(头颅MRI-T2/FLAIR序列);
-结合其他神经症状综合判断——如有无肢体共济失调、病理征阳性等。
2.针对性治疗策略:
-缺血性病变:抗血小板+改善脑循环(如丁苯酞);
-慢性脑缺血:控制危险因素+认知康复训练;
-对症处理:对于严重头晕者,可短期使用中枢性止晕药(如氟桂利嗪),但需警惕嗜睡副作用。
延展内容:内囊病变的鉴别诊断与最新研究进展
(一)易与内囊病变混淆的疾病清单
1.基底节区肿瘤:如胶质瘤,可压迫内囊产生类似脑梗的症状,但进展较缓慢,MRI可见占位效应及强化;
2.多发性硬化:内囊区脱髓鞘斑块可引起反复发作的肢体无力与感觉异常,脑脊液寡克隆带阳性可资鉴别;
3.代谢性脑病:如肝性脑病,可出现双侧内囊对称性异常信号,结合肝功能异常及血氨升高可明确诊断。
(二)内囊病变研究的前沿方向
1.神经可塑性与康复:最新研究表明,内囊病变后早期干预(如经颅磁刺激)可促进皮质脊髓束侧支重塑,改善肢体功能;
2.影像组学预测预后:通过内囊病灶的体积、位置及周围水肿程度,构建机器学习模型,可较准确预测患者3个月内的功能恢复情况;
3.新型神经保护剂:靶向血脑屏障修复的药物(如血管内皮生长因子抑制剂),在动物实验中显示可减轻内囊缺血后的神经损伤。
常见问题答疑
1.内囊病变一定会留下后遗症吗?
不一定。后遗症取决于病变性质、范围及治疗时机。如腔隙性梗死(病灶<1.5cm)若及时干预,约60%患者可无明显后遗症;而大面积内囊出血者,后遗症风险较高,可能遗留偏瘫或失语。
2.如何早期发现内囊病变?
关注“FAST原则”:F(Face面部下垂)、A(Arm肢体无力)、S(Speech言语不清)、T(Time立即就医)。若突然出现一侧肢体麻木、无力或言语障碍,应立即行头颅CT检查。
3.内囊病变患者能恢复正常生活吗?
康复效果与病情严重程度相关。研究显示,接受规范康复治疗的内囊脑梗患者,1年后约45%可恢复独立生活能力。关键在于发病后3个月内的黄金康复期坚持训练。
4.哪些人容易发生内囊病变?
高血压、糖尿病、高脂血症患者,以及长期吸烟、酗酒者风险较高。建议40岁以上人群定期体检,监测血压、血糖及颈部血管超声。
5.内囊病变治疗后如何预防复发?
需严格遵循二级预防:
-药物:阿司匹林+他汀类药物(若无禁忌);
-生活方式:低盐低脂饮食、戒烟限酒、规律运动(如快走30分钟/天);
-定期复查:每3-6个月查血常规、肝肾功能及头颅MRI。
- 文章标题:大脑内囊病变表现为哪些?脑梗?头晕?
- 更新时间:2025-05-28 16:14:55

 400-029-0925
400-029-0925