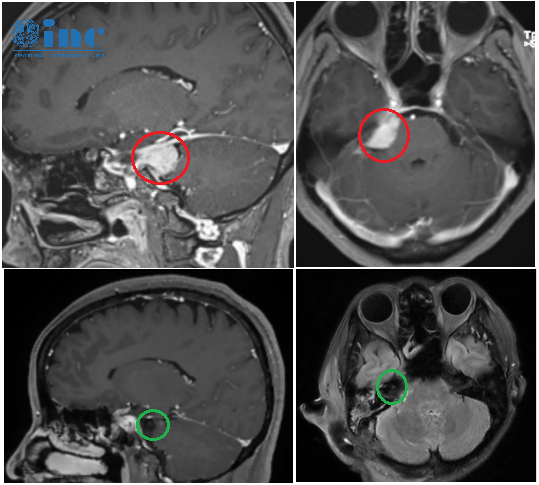
脑部核磁斜坡膨胀性占位:影像报告中的关键信号。在神经科门诊,经常有患者拿着脑部核磁报告问:“片子里说斜坡膨胀性占位,到底是什么意思?是不是长肿瘤了?”要理解这个问题,首先需要明白“斜坡”在人体的位置——它位于颅底中央,形如陡峭的山坡,前方是重要的神经结构(如视神经、动眼神经),后方靠近脑干,下方连接颈椎。这里的任何异常占位,都可能对周围组织产生压迫,引发复杂症状。
什么是膨胀性占位?
从影像学角度看,“膨胀性”通常指占位性病变呈膨胀性生长,边界相对清晰,可能是良性病变(如囊肿、血管瘤),也可能是低度恶性肿瘤(如脊索瘤、脑膜瘤)。与“浸润性生长”的恶性肿瘤不同,膨胀性占位早期可能仅表现为局部骨质破坏或压迫症状,而非快速扩散。
常见症状与警惕信号:
头痛:约70%患者出现持续性枕部或前额痛,清晨加重;
神经功能障碍:复视(动眼神经受压)、面部麻木(三叉神经受累)、吞咽困难(后组颅神经压迫);
运动异常:行走不稳、肢体无力(脑干或小脑受压);
内分泌异常:若占位靠近垂体,可能出现月经紊乱、肢端肥大等。
检查流程:
发现斜坡膨胀性占位后,通常需完善以下检查:
1.增强MRI:判断血供情况,良性病变多无明显强化,恶性肿瘤常呈不均匀强化;
2.CT骨窗扫描:观察骨质破坏类型(膨胀性破坏多见于良性,虫蚀样破坏提示恶性);
3.PET-CT:对于难以鉴别的病变,可评估代谢活性,协助区分良恶性;
4.活检:部分病例需通过立体定向活检获取病理诊断。
脑部斜坡占位是什么意思?
“占位”是医学术语,通俗讲就是“不该出现的东西占据了正常组织的位置”。脑部斜坡占位可能是肿瘤、囊肿、血管畸形或炎症性病变等。由于斜坡区域解剖结构复杂,占位病变的性质和位置直接影响治疗方案和预后。
常见类型与占比(数据整合自《中华神经外科杂志》2023年综述):
| 病变类型 | 发生率(%) | 常见病理特征 |
| 脊索瘤 | 30-40 | 起源于胚胎残留脊索组织,缓慢侵袭性生长 |
| 脑膜瘤 | 20-25 | 良性居多,附着于硬脑膜,血供丰富 |
| 神经鞘瘤 | 10-15 | 如三叉神经鞘瘤,包膜完整,易手术切除 |
| 胆脂瘤 | 8-10 | 先天性囊肿,含角蛋白和胆固醇结晶 |
| 转移性肿瘤 | 5-8 | 原发灶多为肺癌、乳腺癌、前列腺癌 |
| 其他(血管瘤、垂体瘤等) | 5-7 | 需结合内分泌检查鉴别 |
良性与恶性的核心区别:
生长速度:良性病变生长缓慢,可能数年无明显变化;恶性肿瘤(如脊索瘤、转移性癌)生长较快,数月内可出现症状加重。
边界与侵袭性:良性占位边界清晰,较少侵犯周围神经血管;恶性占位常呈浸润性生长,与脑组织分界不清。
全身表现:恶性肿瘤可能伴随体重下降、发热等全身症状,良性病变多无全身反应。
误区澄清:
“占位=癌症”是常见误解。实际上,约60%的斜坡占位为良性病变,但由于位置特殊,即使是良性肿瘤,若压迫重要结构也可能导致严重后果。例如,听神经鞘瘤虽为良性,但压迫脑干可引发呼吸衰竭;胆脂瘤虽为囊肿,但若破裂可导致化学性脑膜炎。
脑斜坡占位病变什么意思?从解剖到临床的全面解读
“病变”是一个更宽泛的概念,包括肿瘤性、非肿瘤性(如血管畸形、炎症)和先天性病变(如蛛网膜囊肿)。脑斜坡占位病变的诊断需结合病史、影像特征和辅助检查,以下从不同维度展开分析:
一、按病因分类
1.先天性病变
颅咽管瘤:起源于垂体胚胎残留组织,儿童多见,常伴钙化和囊性变,可引起脑积水和内分泌紊乱。
蛛网膜囊肿:脑脊液包裹形成的良性病变,多数无症状,较大囊肿可压迫脑干导致共济失调。
2.肿瘤性病变
脊索瘤:占斜坡恶性肿瘤的50%以上,好发于中年男性,典型表现为斜坡骨质破坏和颅神经损害,术后易复发。
脑膜瘤:女性多见,增强MRI可见“脑膜尾征”,手术全切率与肿瘤基底附着范围相关。
3.血管性病变
海绵状血管瘤:由异常血管团组成,可反复出血,表现为突发头痛或神经功能缺损。
烟雾病:虽非占位性病变,但可因颅底异常血管网增生形成类似占位效应,需与肿瘤鉴别。
4.炎症与感染性病变
结核瘤:罕见,多有结核病史,增强扫描呈环形强化,需抗结核治疗。
肉芽肿性病变:如韦格纳肉芽肿,可侵犯斜坡骨质,伴发热和血沉升高。
二、影像诊断要点
MRI特征:
-T1加权像:脂肪成分呈高信号(如畸胎瘤),脑脊液呈低信号(如囊肿);
-T2加权像:水肿区呈高信号,提示恶性可能;
-弥散加权成像(DWI):胆脂瘤因含黏液成分,DWI呈高信号,与其他病变鉴别。
CT价值:
明确骨质破坏类型(如脊索瘤的溶骨性破坏、脑膜瘤的骨质增生),钙化显示优于MRI。
三、治疗原则
观察随访:适用于无症状的小囊肿或良性肿瘤(如直径<2cm的脑膜瘤),每6-12个月复查MRI。
手术治疗:
首选治疗方式,目的是切除病变、缓解压迫。手术入路根据占位位置选择,如经鼻蝶入路(适用于鞍区延伸至斜坡的病变)、枕下乙状窦后入路(适用于斜坡后方占位)。
难点:斜坡深部病变常与椎基底动脉、颅神经粘连紧密,手术风险较高,需神经导航和术中神经电生理监测辅助。
放疗与化疗:
-恶性肿瘤(如脊索瘤、转移癌)术后需辅助放疗,质子治疗对脊索瘤效果更佳;
-某些脑胶质瘤可联合替莫唑胺化疗。
脑斜坡左后方软组织占位:特定位置的临床意义
斜坡左后方解剖结构复杂,主要包含以下重要结构:
左侧椎动脉:供应脑干和小脑的主要血管,占位压迫可导致后循环缺血;
左侧后组颅神经(舌咽神经、迷走神经、副神经):支配吞咽、发声和转头运动;
延髓-颈髓交界区:呼吸、心跳中枢所在,占位压迫可危及生命。
常见病变类型:
1.神经鞘瘤:如迷走神经鞘瘤,早期表现为声音嘶哑、饮水呛咳,肿瘤较大时可压迫椎动脉引发头晕。
2.脑膜瘤:起源于斜坡后方硬脑膜,增强MRI可见均匀强化,手术需注意保护横窦和乙状窦。
3.转移性肿瘤:左侧颅底为乳腺癌、肺癌转移的常见部位,常伴骨质破坏和疼痛。
4.淋巴瘤:罕见,表现为均匀软组织影,需活检确诊,对放化疗敏感。
鉴别诊断关键点:
病史:恶性肿瘤患者多有原发癌病史,良性病变病史较长;
影像特征:神经鞘瘤常呈哑铃状,经神经孔生长;脑膜瘤基底宽,与硬脑膜相连;
实验室检查:炎症性病变可有白细胞升高、C反应蛋白增高等。
治疗挑战与预后:
左后方占位因靠近血管神经密集区,手术难度较大。某研究显示,此类病变全切除率约为60%-70%,术后可能出现声音嘶哑、吞咽困难等并发症,需早期进行康复训练。对于无法全切的恶性肿瘤,术后需联合放化疗,5年生存率约为30%-50%(数据参考《Neurosurgery》2022年研究)。
常见问题答疑
1.鞍区斜坡骨来源占位如何鉴别?
答:鞍区斜坡骨来源占位需鉴别脊索瘤、骨巨细胞瘤、转移癌等。
脊索瘤:好发于斜坡中线,CT可见溶骨性破坏伴钙化,免疫组化显示S-100、EMA阳性;
骨巨细胞瘤:年轻患者多见,骨质破坏呈“皂泡样”,需结合病理和影像学特征;
转移癌:有原发肿瘤病史,骨质破坏不规则,PET-CT显示全身代谢活跃病灶。
鉴别需结合影像、病理及全身检查,建议至神经外科和病理科联合评估。
2.鞍区斜坡囊肿占位严重吗?
答:鞍区斜坡囊肿多为良性,是否严重取决于囊肿大小和位置。
无症状囊肿:如偶然发现的小蛛网膜囊肿,无需治疗,定期复查即可;
有症状囊肿:若囊肿压迫垂体柄导致尿崩症,或压迫视神经引起视力下降,需手术切除。
多数囊肿术后预后良好,极少恶变,但需警惕囊肿破裂引发的化学性脑膜炎。
3.鞍区占位并斜坡骨质破坏是癌症吗?
答:不一定。骨质破坏可见于良性和恶性病变:
良性:如垂体瘤侵袭性生长、骨纤维结构不良;
恶性:如脊索瘤、转移癌、骨髓瘤。
确诊需通过活检或手术后病理检查。若骨质破坏伴肿块强化、周围水肿,恶性风险较高,需尽快完善全身检查排除转移。
4.鞍区斜坡占位病变是什么?
答:鞍区斜坡占位病变是指发生在鞍区(垂体窝附近)及斜坡区域的异常组织,可能是肿瘤、囊肿、血管畸形等。
常见类型包括垂体瘤、颅咽管瘤、脑膜瘤、脊索瘤等。症状多样,如头痛、视力下降、内分泌紊乱等。发现后需通过MRI、CT等检查明确性质,根据病变类型选择观察、手术或放化疗。早诊断、早治疗是改善预后的关键。
- 文章标题:斜坡占位知多少?一文解析脑部斜坡占位的关键知识
- 更新时间:2025-05-22 11:47:34

 400-029-0925
400-029-0925