幕上和幕下病变也可发生不同程度的颅内出血,对于无出血史的患者,每个病变的年出血风险为0.7%-1.1%,但对于有脑出血史的患者,年出血风险上升至4.5%。破裂的风险还取决于病变的位置、大小、发育性静脉异常(DVA)的存在以及患者的性别。浅表脑海绵状血管瘤的出血风险低于深部病变。更具体地说,幕下脑海绵状血管瘤的出血风险为3.8%,而幕上脑海绵状血管瘤的出血风险为0.4%。此外,女性患者的预后比男性患者差。
大约40–60%的脑海绵状血管瘤患者具有家族遗传性,通常由于CCM1、CCM2和CCM3三个基因之一的杂合突变引起,分别在7q、7p和3p染色体上发现,以常染色体显性模式遗传。家族形式通常导致多发性海绵状细胞瘤,而散发性疾病通常导致单个海绵状细胞瘤。海绵状脑血管瘤基因的产物通过与神经组织中的细胞骨架和内皮细胞间连接蛋白结合,在血管生成中发挥重要作用。其中一个基因的功能缺失突变损害了内皮细胞-细胞连接,导致广泛的血管异常和通透性增加。

显微外科手术切除、立体定向放射外科和保守治疗是治疗海绵状脑血管瘤病变的三种方法。决定如何诊断和治疗海绵状脑血管瘤患者取决于多种因素(图1)。由于脑海绵状脑血管瘤病变的自然史是复杂的,这可能会影响实际治疗效果的结论。未经治疗的患者出现出血的时间聚集性;一次出血2.5年后,观察到出血率下降了2.4倍(P<0.001)。由于在随访的5年内没有出现二个风险增加期,一些人对时间聚类更持怀疑态度。在这种情况下,出血事件发生2至3年后,出血风险自然降低。
脑海绵状血管瘤的临床诊断
1.MRI影像学
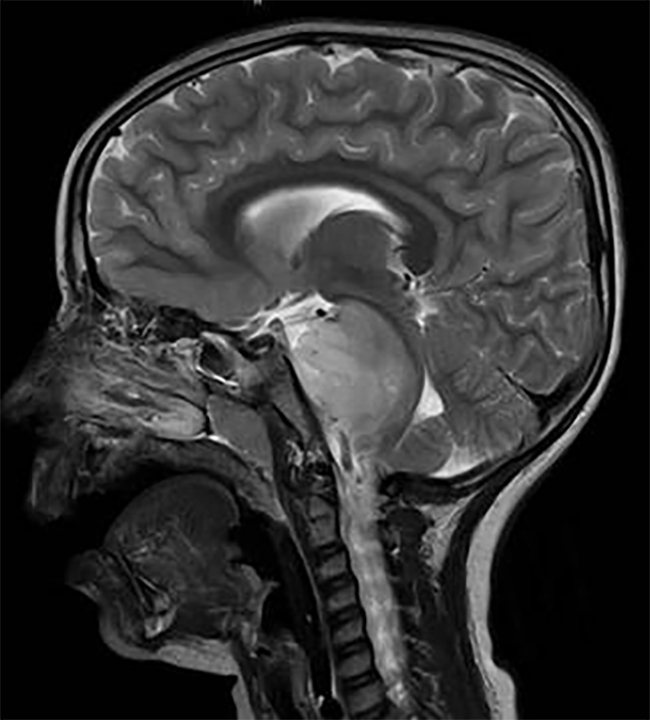
海绵状血管瘤的诊断比其他血管疾病更困难,因为海绵状血管瘤是一种血管造影隐匿性畸形。血管造影只能检测与病变相关的异常静脉引流的存在;因此,需要其他成像技术来提供准确的诊断。常规T1和T2加权磁共振成像、梯度回波序列、高场强磁共振成像、磁化率加权成像、扩散张量成像和功能磁共振成像是用于诊断或术中导航治疗深部病变的一些前沿技术。2.常规T1和T2加权MR成像
常规磁共振成像能够准确地检测有症状的海绵状畸形,这些畸形周围环绕着一圈低信号,这是由于复发性出血引起的含铁血黄素沉积所致。病变根据其在MRI上的表现分为四种类型:I型病变在T1和T2加权成像上表现为高信号,是由于亚急性出血的含铁血黄素导致。II型病变包括被胶质组织包裹的泡状出血,在T1和T2序列上表现为混合信号。在T2成像上,II型病变也有低信号边缘,导致“爆米花”外观。
III型病变通过等信号重要的存在进行诊断,表明慢性消退性出血,通常见于家族性海绵状血管瘤。
IV型病变是一种小型血管畸形,仅在梯度回波(GRE)MRI中可见为低信号病灶,被认为是毛细血管扩张。
3.梯度回波(GRE)MR成像
GRE磁共振成像是诊断海绵状血管瘤的关键方法,因为它能够显示含铁血黄素填充的脑组织,具有明显的低强度。对家族性海绵状血管瘤的研究表明,常规MR成像平均每位患者可检测到5个病灶,而T2加权GRE MRI平均每位患者识别出16个病灶。GRE MRI不仅能够更准确地识别全部存在的病变,而且还能更精确地呈现病变。虽然GRE MRI有几个优点,但值得注意的是,GRE MRI增加了CM病变的表观大小。此外,GRE MR图像可能显示有高血压和中风病史的老年患者的多灶性病变,但不能被误认为是家族性海绵状血管瘤。它们由高血压血管病引起,位于心室周围区域。4.高场MRI在CMs诊断中的应用
常规1.5的使用 TMR成像有限,因为除非使用高场MR成像,否则可能无法显示病变。利用高达14特斯拉的磁共振强度,多项研究表明,高场成像能够将病变视为其他方面不明显的低强度。根据强度的不同,病变可能看起来比实际情况更大。更具体地说,在7 T导致病变比传统成像技术中的病变大11%。5.磁化率加权磁共振成像
敏感性加权(SW)成像对于检测海绵状血管瘤有利,因为它可以准确识别脱氧血红蛋白和含铁血黄素。它也被认为是能够检测海绵状血管瘤和毛细血管扩张的方法。SW成像可以更精确地呈现海绵状血管瘤,并检测常规成像方法无法看到的其他海绵状血管瘤病变。有学者研究了15例家族性海绵状血管瘤患者,使用T2加权成像,发现每个患者有5.7、26.3和45.6个病灶,分别为GRE成像和SW成像。SW成像检测到的病变是T2的1.7倍GRE(P=0.001)。关于家族性海绵状血管瘤的其他研究证实了这些发现;然而,SW成像并不优于T2。关于检测与DVA相关的散发性、孤立性海绵状血管瘤或海绵状血管瘤簇的GRE成像。此外,使用造影剂进行序贯SW成像可能对区分静脉血管和小出血区域有用,但SW成像的这种应用需要进一步研究。6.扩散张量成像和功能磁共振成像在术中的应用
术中使用DT和fMR成像,可以更好地显示病变及其周围的实质,从而好转手术结果,即使病变位于功能区较深的位置,DT纤维束造影能够帮助外科医生看到经常穿过海绵状血管瘤含铁血黄素边缘的白质纤维束。几项研究表明,DT成像成功地定位并避免了脊髓束,降低了海绵状血管瘤切除相关的发病率。fMR成像测量脑血流的活动依赖性变化,这在切除雄辩大脑中的海绵状血管瘤病变时有用有学者展示了磁共振成像和术中导航在手术中的应用,并报告了完全无癫痫发作患者的较高比率。有很好的证据支持术中使用DT和fMR成像,以在不增加发病率和死亡率的情况下取得更好的结果。然而,大多数关于神经导航技术的研究只涉及少数患者;有必要使用更多的患者对这些技术进行进一步研究,以确保其普遍性。
显微手术切除
海绵状畸形是一种动态病变,可能表现为增大、消退,甚至从头形成。当患者在功能区经历多次出血,或在与神经功能缺损恶化相关的非功能区经历一次出血后,他们被切除。此外,出现严重症状,如心脏或呼吸不稳定,并且在2小时内出现CM病变 距软脑膜表面mm是手术的重要适应症。患者在手术前用类固醇治疗1至2周,以限制水肿并允许CM切除。如果存在与CM病变相关的DVA,应避免切除,因为切除DVA会导致静脉梗死的。此外,在切除CM病变后,经常会发生胶质增生、钙化和透明变性,并可能使手术复杂化。
为了防止再次发生出血事件,需要完全切除病变,但这取决于神经外科医生的经验。如果进行癫痫手术,还需切除含铁血黄素环。40%的海绵体瘤残余物在术后发生再出血,因此强烈建议术后72小时内进行MRI检查。如果发现残留物,则需要尽早进行手术干预。 与手术治疗相关的并发症风险因病变的位置而异。
1.幕上海绵状血管瘤
多数海绵状血管瘤位于幕上,较常见的表现为癫痫发作、局灶性神经障碍和头痛,具体取决于其位置。手术切除位于非功能区的症状性海绵状血管瘤一直是的,因为它已被证明在治疗癫痫和预防未来出血方面是顺利合适的。然而,当病变位于大脑重要区位,并且几乎没有症状或完全没有症状时,决定是否切除病变是更难以判断的。无框架立体定向和术中fMR成像的使用明显降低了并发症的风险,并确立了显微手术切除是大多数幕上海绵状血管瘤病变的有利治疗方法。外科手术切除海绵状血管瘤病变也被证明可以长期控制癫痫发作,并具有可接受的发病率和死亡率风险。有学者研究了1226例幕上海绵状血管瘤相关的癫痫患者,发现75%的患者在脑瘤切除后癫痫发作消失。研究还发现,当病变直径小于1.5 cm,在症状出现的1年内手术切除脑瘤,可合适控制癫痫。此外,有学者使用术中1.5 T MRI(iopMRI)和神经导航软件对26例癫痫患者进行手术治疗。在47.7个月的平均随访期内观察到,80.8%的患者完全控制了癫痫发作。在23%的患者中,iopMRI对完全切除病变具有重要意义,否则这些患者无癫痫发作的可能性很低。尽管海绵状血管瘤切除术在治疗癫痫方面的合适性有很好的数据,但由于与手术相关的并发症风险依然很高,抗癫痫药物仍然应该是CM相关癫痫的一线治疗选择。
2.脑干海绵状血管瘤(BSCMs)
脑干海绵状血管瘤约占全部海绵状血管瘤的20–35%,深入位于延髓、脑桥和中脑。自发性BSCM的年出血风险(AHR)已显示为每个患者年0.25–6.5%,而如果患者有出血史,则风险上升至3.8–35%。一些研究报告,有出血史的患者的AHR从4.5%到60%不等。由于位置的原因,BSCM出血会对周围的脑神经核团和神经束施加压力,导致60%的患者出现神经功能缺损。血液被慢慢吸收,症状往往会随着时间的推移而减轻。切除脑干海绵状血管瘤比切除其他海绵状血管瘤有更大的并发症风险。由于脑干压力增加,这种手术通常会产生类似出血的症状,但大多数患者症状消失。由于并发症风险增加,选择手术的主要标准是严重的临床表现,包括出血,并且位置在2 mm。如果病变有严重的临床表现,但位置较深,则仅当病变较大且可触及时才选择手术。
有许多研究检验了显微外科切除术对BSCM病变患者的短期和长期影响。更具体地说,有学者报告,95%的患者完全切除了海绵状血管瘤,35.1%的患者术后病情恶化。在平均89.4个月的随访期后,只有10.3%的患者病情仍然比术前更糟。有研究者在90%的患者中实现了完全切除,并表明50%的残留病变患者经历了额外的出血,导致术后AHR为8.8%。
手术切除已被证明是治疗海绵状血管瘤的合适方法,但一些研究提出了更令人关注的结果。7.7%接受切除术的患者术后再次出血,36%获得长期性神经功能缺损,只有45%的患者通过手术缓解了部分或全部术前症状。脑干病变的确切位置和神经外科医生的经验是限制并发症风险和术后出现神经功能缺损的关键。观察到不同研究的结果有很大差异,这可能是由于每个研究中的患者数量不同,以及外科医生经验和技术进步的差异。
3.INC德国神经外科专家巴特朗菲教授脑干海绵状血管瘤手术治疗经验总结
脑干海绵状血管瘤一次出血率仅为0.6%-1.1%,而再次出血率则可高达30%-60%;而且每出血一次,再次出血间隔缩短;每出血一次,患者症状呈进行性加重,而神经系统症状能够恢复的可能性越小。然而,脑干长期被视为“手术禁区”,即使显微神经外科技术、术中辅助技术发展及脑干安,全区的发现,直到如今依然有少数术者有较多成功的手术报导。综合其300多例手术经验,INC巴教授对脑干海绵状血管瘤手术治疗经验要点总结如下:
脑干海绵状血管瘤引起的脑干出血凶险,随时可能致命,当出现手术指征时,应以尽早手术全切,争取治愈机会。手术的预后与术前出血次数、症状持续时间、患者自身身体情况、主刀医生的手术技术、手术团队的水平和配合度等有很大关系。因此,建议患者不要等到多次出血、面临生命危险的时候才想到做手术,并且应该找有成功手术经验的医生、成熟的医疗团队和高复杂医疗辅助设备的医院做手术,更大水平上避免手术并发症的出现,让术后生活质量有保障。
- 文章标题:脑海绵状血管瘤的治疗:从诊断到治疗
- 更新时间:2022-06-30 16:27:15

 400-029-0925
400-029-0925