这是神经外科最棘手的疾病之一!位置深、神经血管结构复杂,手术难度大,死残率高,对医生显微操作技术要求高……
这类肿瘤虽多属良性,却暗藏杀机。多数患者在体检时偶然发现,往往已呈“无症状潜伏”状态。这种表面的平静极易让人产生错觉——既然生长缓慢、暂无症状,是否就能高枕无忧?甚至有人主张“等有症状再手术”。殊不知,这种侥幸心理可能酿成大患。当肿瘤悄然压迫脑干时,病情往往危急,此时手术不仅难度倍增,既有的神经功能缺损也可能难以逆转。

70岁的苏珊长期饱受面部剧痛折磨,原以为只是三叉神经痛,直到出现步态不稳才被确诊为巨大岩斜区脑膜瘤——这个“深藏不露”的肿瘤已经严重压迫脑干并引发梗阻性脑积水。当找到福教授,面对这个棘手病例,福教授团队采用创新的微型联合岩骨入路技术,在保护所有关键神经血管结构的前提下实现了肿瘤近全切除,神经功能都得到了保留!

正如古语所云“明枪易躲,暗箭难防”,脑膜瘤正是神经外科危险的“隐形杀手”。其隐蔽性不仅体现在诊断环节,更贯穿整个治疗过程:如何在保护关键神经功能的前提下实现肿瘤根治,始终是神经外科医生面临的终极命题。每一台这样的手术,都是一场与“隐形敌人”的精准博弈,需要以毫米级的操作艺术换取患者的生命质量。

一、70岁女性三叉神经痛竟是岩斜区脑膜瘤,最终找到INC福教授
对普通人而言,三叉神经痛或许只是个陌生的医学名词,但对经历过它的人来说,这无异于一场噩梦。哪怕只是微风拂面、轻声说话、甚至简单的一个吞咽动作,都可能引发闪电般的剧痛——那种刀割般的痛楚足以让人丧失生活勇气。70岁的苏珊就深陷这样的痛苦:每次进食、洗脸都像在经历酷刑,针对三叉神经痛的治疗不仅无效,症状反而不断恶化,甚至出现步态不稳。
最终脑部核磁检查揭开了真相:一个巨大的岩斜区脑膜瘤正潜伏在她大脑深部——有重要的血管、颅神经,肿瘤巨大已经严重压迫脑干,广泛累及幕上,导致了梗阻性脑积水,必须手术切除。每一秒的延误,都可能造成不可逆的神经损伤。

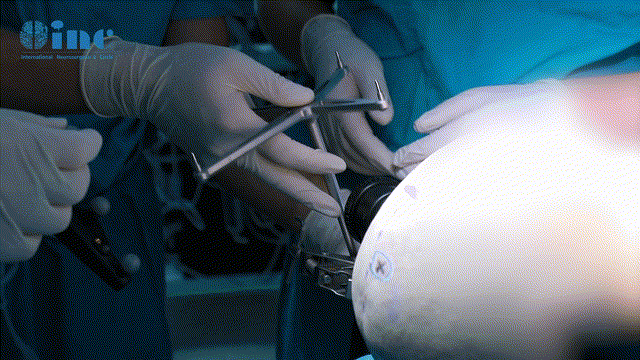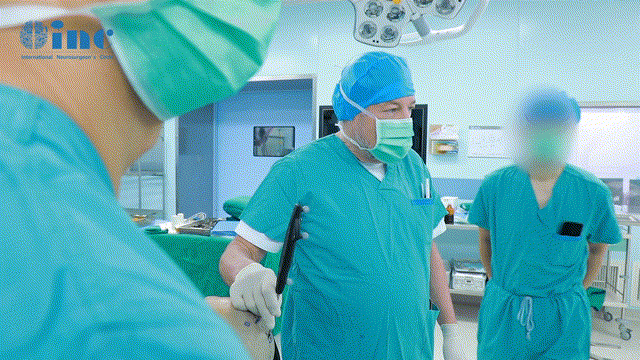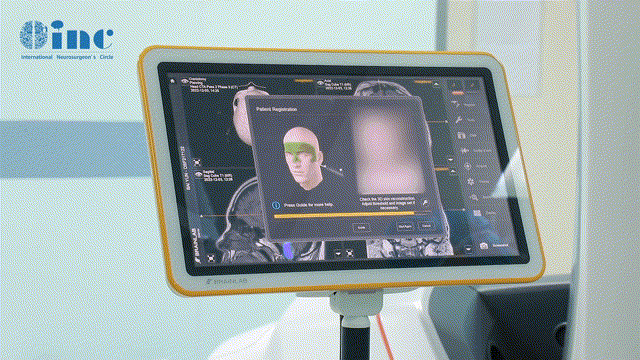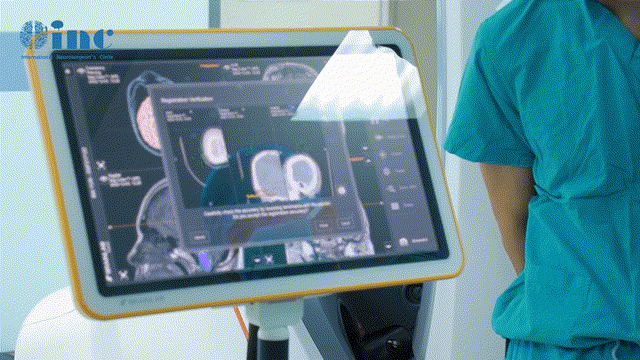
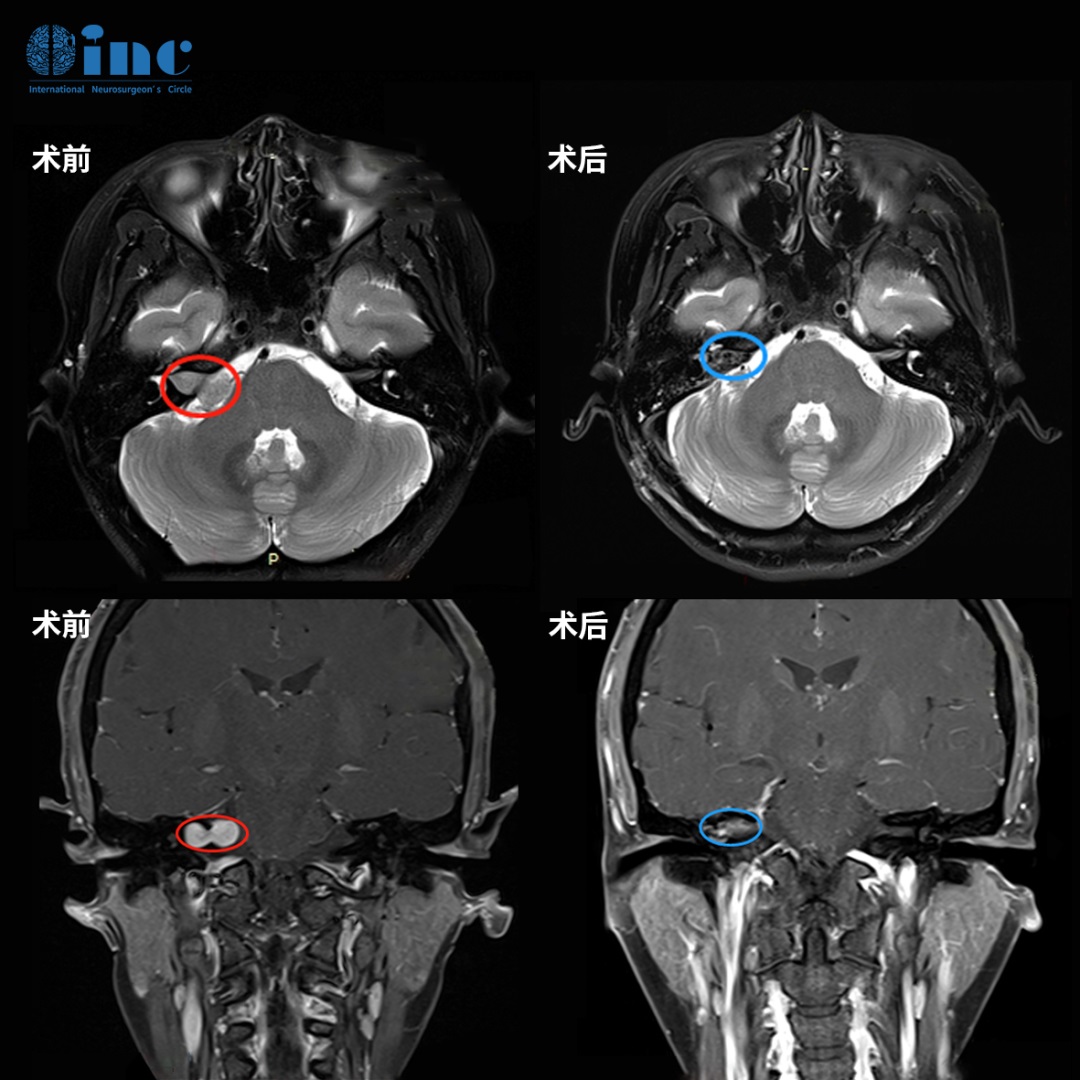
术前:A轴向增强和B矢状t2加权MRI显示右侧大岩斜坡脑膜瘤伴幕上成分,脑干受压,累及Meckel洞和右侧海绵窦。
面对如此巨大且复杂的脑膜瘤,苏珊毫不犹豫地选择了慕名求诊于福洛里希教授。

经过周密的术前准备,福教授手术团队为患者进行了颅内肿瘤切除术。微型联合岩骨入路(mini-CTPA),成功实现了肿瘤的近全切除,无神经功能缺损。
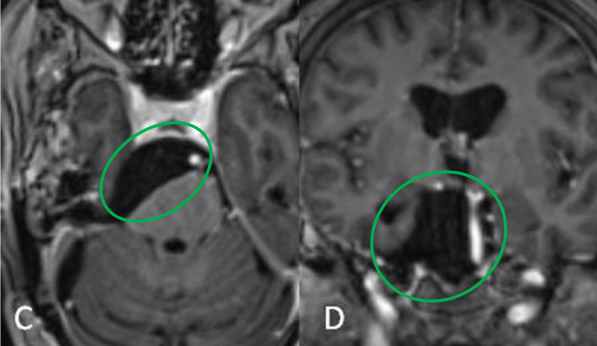
术后:C术后轴位及D冠状位T2加权磁共振成像(MRI)显示,肿瘤已实现大体切除,同时观察到神经血管结构得到有效减压。
二、岩斜区肿瘤术后致残率高?有办法安全切除吗?

岩斜区解剖关系
岩斜区位于颞骨岩部背面与枕骨斜坡部的岩斜裂汇合处,从岩骨尖至颈静脉孔。内侧至斜坡中线,外侧至第 Ⅴ、Ⅶ 和 Ⅷ 脑神经,上缘为鞍背,下缘为颈静脉孔水平;下方为枕骨大孔区。近年,显微外科技术的提高和各种颅底入路的尝试和改进,显著改善了手术的治疗效果。
关于岩斜区脑膜瘤,INC国际神经外科医生集团旗下世界神经外科顾问团(WANG)成员、世界神经外科联合会(WFNS)颅底手术委员会前主席Sebastien Froelich教授(塞巴斯蒂安·福洛里希,“福教授”)曾受邀参加多个国家和地区的神经外科颅底会议,在会议和相关课程上他多次分享关于岩斜区脑膜瘤的治疗策略,从手术指征、手术要点、策略选择及手术入路选择等都进行了详细的解读。
三、“只了解一个手术入路永远不够” —— 福教授不断突破、创新手术入路

对于岩斜区脑膜瘤福教授团队提出的“mini-combined transpetrosal approach”,首先也是手术切口的缩小,减少对颞肌和枕部肌群的暴露和剥离,同时最后手术缝合关闭时更方便复位。
这是福教授对于联合岩骨入路的一种微创改良方法。它主要关注由横窦乙状窦交界(TSSJ)在横窦和蛛网膜下隙(SPS)切断后移位形成的窦硬膜角和颞小脑间隙。尽管由于肌肉分离较少和颅骨切开术较小,微型经岩骨联合入路手术自由度有所减少,但在岩斜区和脑干暴露区域方面,与联合岩骨入路几乎没有区别。

手术通道示意图:右侧微联合岩骨入路(mini-CTPA)
微型经岩骨联合入路的主要优势在于其微创特性。
通过其更小的针对岩嵴和颞小脑走廊的颅骨切开术,可减少手术对软组织的创伤,缩短手术时长,降低手术风险。
因此,患者在术后疼痛和不适感得到减轻,能够更快地恢复,从而尽早重返正常生活和工作。
此外,这种改良的切口允许轻松自然地重新附着肌肉,兼之创口的减少,患者的术后疤痕会相应减轻,从而提高患者的美容效果。
福教授强调手术关键
- 开颅手术适用于大型或巨大岩斜脑膜瘤
- 功能保存是首要任务
- 关注脑干水肿/血管包绕
- 最大限度地减少入路的侵袭性——软组织解剖
四、脑膜瘤手术切完都要放疗吗?
目前国际上广泛采用的颅内脑膜瘤手术切除程度Simpson分级体系得以确立。想要了解更多,可以点击阅读此文:脑膜瘤不切可以长多快?这样切除或让10年复发率低至9%!

目前国际通行的用于预测脑膜瘤的复发风险的Simpson分级系统
对于接受手术切除的患者,应复核组织病理学以证实脑膜瘤诊断和肿瘤分级。适当的术后处理取决于肿瘤分级、切除程度和其他因素,例如:

PART1. WHO 1级脑膜瘤
●完全切除的1级脑膜瘤–此类患者无需进一步治疗,但应接受连续影像学检查以监测有无复发。复发风险取决于切除部位和切除程度。例如,对于完全切除的大脑凸面脑膜瘤,10年复发率为3%-10%。
●未完全切除的1级脑膜瘤–这类肿瘤的进展风险高于完全切除的肿瘤,术后放疗决策因人而异,取决于残余肿瘤的位置及引起的持续性症状、患者年龄和进展相关潜在并发症。
有长期随访的单中心观察性研究大多显示,对良性脑膜瘤行次全切除后,5年时局部进展率为40%-50%,10年时局部进展率约为60%。
PART2. WHO 2级和3级脑膜瘤
●恶性脑膜瘤是局部侵袭性肿瘤,即使肉眼下全切后,复发率或进展率仍非常高。因此,为了改善局部控制情况和总生存期,无论切除程度如何,都应将辅助放疗作为恶性脑膜瘤初始治疗的标准组成部分。
●对于不完全切除或行活检的非典型脑膜瘤患者,复发率或进展率为60%-100%。辅助放疗可改善局部控制,阻止或延缓进一步发生与残余肿瘤生长相关的神经系统并发症,并可能提高生存率。
●对于接受肉眼下全切的非典型脑膜瘤患者,辅助放疗的作用尚存争议。虽然正在开展多中心试验,但尚无随机研究数据可指导这类患者的治疗决策,不同医疗中心的实际做法不一。尽管辅助放疗可能会阻止或延缓肿瘤复发,但也有风险和副作用,需要非常仔细地权衡利弊。 可增加放疗并发症风险的因素包括:年龄较大、机体功能状态低下、照射野大以及邻近重要结构。
除了组织病理学分级之外,报道最多的不良结局相关危险因素还包括次全切除、瘤体较大和肿瘤位于非凸面(包括幕下肿瘤)。年龄与结局的相关性不稳定,可呈双峰效应,即年龄很大或很小的患者均有较差的结局。与良性脑膜瘤一样,非典型和恶性脑膜瘤患者的生存质量会受到肿瘤本身、手术和放疗的短期和长期后果影响。
- 文章标题:脑瘤恶化危机,这个脑膜瘤在暗处疯狂生长、压迫脑干!大咖如何力挽狂澜?
- 更新时间:2025-06-13 10:24:49

 400-029-0925
400-029-0925